In overleg met uw behandelend arts is besloten dat u een darmoperatie zult ondergaan (resectie).
Functie dikke darm
Voedsel komt via de slokdarm, maag en dunne darm terecht in de dikke darm. De dikke darm is het laatste deel van het spijsverteringskanaal. In de dikke darm worden vitaminen en vocht weer opgenomen in de bloedbaan. Daardoor dikt de inhoud van de dikke darm in tot normale ontlasting. De dikke darm is ongeveer 1,5 meter lang. De darm kan goed blijven functioneren wanneer er een deel is verwijderd.
Doel operatie
Het verwijderen van een coloncarcinoom (kanker van de dikke darm) is het doel van de operatie. De tumor kan in alle delen van de darm voorkomen, zoals u kunt zien op het bijgevoegde plaatje.
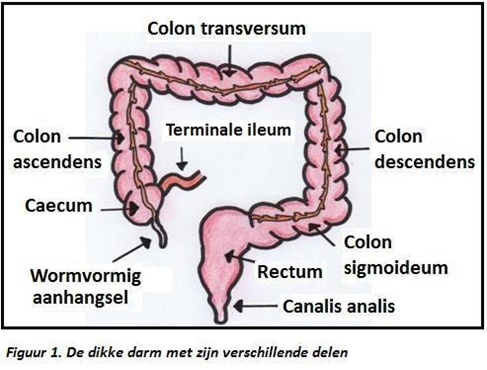
In uw geval zit de tumor in het rechtergedeelte van de dikke darm (op het plaatje links). Er is meestal geen stoma nodig bij deze operatie. Tijdens de operatie wordt de tumor met omringend weefsel en lymfeklieren verwijderd. De chirurg zal altijd proberen om de twee uiteinden van de darm aan elkaar te hechten. Deze verbinding heet een anastomose. Soms is het nodig een (tijdelijke) stoma aan te leggen, al is dat bij deze operatie een uitzondering. Tijdens de operatie krijgt u antibiotica toegediend om de kans op een infectie te verkleinen.
Kijkoperatie
De operatie wordt in principe uitgevoerd via een kijkoperatie. Met deze operatietechniek worden via meerdere kleine gaatjes in de buik instrumenten en een camera ingebracht. Het camerabeeld is in de operatiekamer op verschillende schermen sterk vergroot te zien. De voordelen van kijkoperaties zijn:
- minder bloedverlies tijdens de operatie
- minder pijn na de operatie
- minder kans op complicaties, zoals wondinfectie, longontsteking en zwakte van de buikwand
- fraaier cosmetisch effect
- sneller herstel en dus sneller naar huis
Soms is een kijkoperatie minder geschikt door andere aandoeningen of eerdere operaties. Soms is het zo dat er tijdens een kijkoperatie besloten wordt om toch over te gaan op een klassieke operatie waarbij er een grote incisie (snee) wordt in de buik wordt gemaakt. Een reden hiervoor is bijvoorbeeld een verkleving.
Mogelijke complicaties
Geen enkele operatie is zonder risico, dus ook bij deze operatie kunnen zich complicaties voordoen, zoals trombose, longontsteking, een infectie of een nabloeding. Een complicatie die bij ongeveer 5% van de geopereerde patiënten voorkomt is een naadlekkage, deze ontstaat als de plaats (de naad), waar de twee uiteinden van de darm aan elkaar gehecht zijn, gaat lekken. Dit kan een ontsteking van het buikvlies veroorzaken met daarbij behorende klachten als buikpijn, bolle en gespannen buik, misselijkheid en braken, koorts en ernstig ziek zijn. Zo nodig wordt u opnieuw geopereerd en zal dit meestal betekenen dat u (tijdelijk) een stoma krijgt.
Leefstijl voor de operatie
Voeding en beweging
Wanneer u een operatie moet ondergaan voor de behandeling van darmkanker, is het belangrijk dat u in een zo goed mogelijke conditie bent. Dat zorgt ervoor dat u de behandelingen beter aankunt. Ook verkleint het de kans op problemen na de operatie. Voor een goede lichamelijke conditie zijn voeding en beweging heel belangrijk. Bij mensen die ziek zijn, verandert de stofwisseling. Hierdoor wordt niet alleen vetweefsel, maar ook spier- en orgaan weefsel verbruikt. Dit effect is nog sterker na een operatie of behandeling met chemotherapie. Wanneer er sprake is van gewichtsverlies, komt dit voor een belangrijk deel door verlies aan spiermassa. Hierdoor neemt de lichamelijke conditie af en is het herstel bij ziekte en behandelingen langzamer. Het is daarom verstandig om zo gezond en gevarieerd mogelijk te eten.
Screening en doorverwijzing fysiotherapeut
Als u ouder dan 70 bent, beoordeelt de verpleegkundig specialist of u in aanmerking komt voor verdere screening van uw gezondheid. Het is ook mogelijk dat u wordt doorverwezen naar de fysiotherapeut om uw conditie voor de operatie te verbeteren. Dit wordt met u besproken tijdens het polibezoek.
Stoppen met roken
Roken verhoogt de kans op problemen na de operatie. Denk aan wondinfecties, een longontsteking en misselijkheid. Door te stoppen met roken, verkleint u de kans op deze problemen. Het is belangrijk dat u 2-4 weken voor de operatie stopt met roken. Hoe eerder u voor de operatie u stopt, hoe beter het is voor uw herstel. Stoppen met roken heeft ook op lange termijn veel voordelen. Stoppen met roken is niet makkelijk. U kunt hier daarom hulp bij krijgen. Uw (huis)arts en verpleegkundig specialist kan u hier meer over vertellen.
Stoppen met alcohol
Regelmatig alcoholgebruik voor een operatie verhoogt de kans op bloedingen tijdens en na de operatie. Ook heeft u meer kans op problemen aan hart en longen, plotselinge verwardheid (delier) en een slechtere wondgenezing. Het is belangrijk dat u 2-4 weken voor de operatie stopt met alcohol drinken. Hoe eerder u voor de operatie u stopt, hoe beter het is. Stoppen met alcohol drinken is niet altijd makkelijk. U kunt hier daarom hulp bij krijgen. Uw (huis)arts en verpleegkundig specialist kunnen u hier meer over vertellen.
Immunonutritie
Om uw afweersysteem in de aanloop naar de operatie te versterken, krijgt u van ons speciale voeding voorgeschreven (immunonutritie). De voeding wordt bij u thuisbezorgd. Hiernaast mag u gewoon blijven eten zoals u normaal gewend bent.

U start zes dagen voor de operatie met de immunonutritie en blijft de speciale voeding gebruiken tot en met de dag voor de operatie. Gebruiksaanwijzing: los driemaal daags één zakje op in 250 ml. water. Eventueel kunt u met een staafmixer de vloeistof wat verfijnen, zodat het gemakkelijker drinkt. U drinkt dit op tussen:
- 00-11.00 uur
- 00-16.00 uur
- 00-21.00 uur
Als u diabetespatiënt bent, adviseren we om de zakjes bij de maaltijd te gebruiken.
Mocht u na de operatie nog zakjes over hebben dan is het niet de bedoeling dat u deze nog nuttigt. Desgewenst kunt u deze zakjes afgeven bij uw verpleegkundig specialist.
Lastmeter
Als u de diagnose darmkanker krijgt, kan dat veel emotie en ongerustheid oproepen. Dit zal worden vastgesteld met de ‘lastmeter’. De lastmeter is een korte vragenlijst om u gericht te kunnen helpen. Deze vragenlijst kan u digitaal invullen via “Mijn Adrz” of schriftelijk het einde van deze informatie. Wij vragen u om de lijst digitaal in te vullen of deze ingevuld mee te nemen naar het voorlichtingsgesprek. Aan de hand hiervan kan, in overleg met u, een verwijzing plaatsvinden naar de psycholoog of een andere hulpverlener. Er zijn verschillende mogelijkheden om met lotgenoten informatie uit te wisselen of vragen te stellen. Op de laatste pagina van deze folder vindt u websites van onder andere de patiëntenvereniging en andere informatieve websites.
Onderzoeken voor de operatie
- Onderzoek op het Opnameplein (POS-poli). Ter voorbereiding op de operatie heeft u een afspraak op het Opnameplein. Tijdens dit bezoek wordt u in maximaal anderhalf uur onderzocht en goed voorbereid op uw opname. Dit bezoek wordt ook wel preoperatieve screening genoemd. Kijk voor meer informatie over het Opnameplein op nl/opnameplein.
Eten en drinken
De dag voor de operatie:
- mag u normaal eten en drinken (geen te zware warme maaltijd)
- moet u minimaal anderhalf liter drinken
- mag u geen alcohol
- mag u niet roken
- krijgt u een dag voor de operatie instructie over het tijdstip van het niet meer eten. Wel mag u tot twee uur voor de operatie nog heldere dranken drinken (water, thee zonder suiker).
Omdat u aan de rechterkant van de darm wordt geopereerd, hoeft u niet gelaxeerd te worden als voorbereiding op de operatie.
De dag van de behandeling
De operatie vindt plaats in Goes. Het is belangrijk dat iedere hulpverlener goed op de hoogte is van uw medicijngebruik. Dit wordt bij het Opnameplein door de apothekersassistente in kaart gebracht. Is er na de afspraak bij het Opnameplein nog iets veranderd in uw medicatiegebruik (ook medicatie, vitamines of voedingssupplementen die u niet op recept heeft gekocht), laat u dit dan weten aan de verpleegkundige van de verpleegafdeling.
Tijdens de opnamedag
In principe wordt u dezelfde dag dat u geopereerd wordt, opgenomen. Wanneer u om 7.00 uur wordt opgenomen op de NOU (nuchtere opname unit), wil dit niet altijd zeggen dat u direct geopereerd wordt.
Operateur
Hieronder ziet u de vijf chirurgen die gespecialiseerd zijn in het uitvoeren van deze operaties (foto’s). Het is mogelijk dat u door een andere chirurg wordt geopereerd dan die u op de poli heeft gezien.
- J. Jansen
- W. de Ruijter
- R de Vos
- H. Nijhof
- Y. Sze
Opname volgens ERAS protocol
ERAS staat voor Enhanced Recovery After Surgery, wat betekent ‘versneld herstel na operatie’. ERAS is een kwaliteitsprogramma rondom de operatie, waarin alle factoren die een positieve invloed hebben op herstel zijn samengebracht. De belangrijkste items zijn:
- Een optimale pijnbestrijding, waarbij niet alleen de pijn effectief wordt bestreden, maar ook de nadelige effecten van de pijnbestrijding (op maag- en darmwerking) worden geminimaliseerd.
- Een zo kort mogelijke periode van bedrust, zodat verlies van spierkracht wordt beperkt.
- Een zo kort mogelijke periode van voedselonthouding, zodat gewichtsverlies (en daarmee verlies van spiermassa en spierkracht) wordt tegengegaan.
- Om de darmen weer snel op gang te krijgen, is het belangrijk dat u snel weer gaat eten. Op de operatiedag zelf krijgt u ’s avonds vla of yoghurt. De dag na de operatie krijgt u ‘s avonds brood. De tweede dag na de operatie krijgt u in principe weer normaal eten. Uiteraard beslist de behandelend chirurg of dit in uw geval mogelijk is.
Tijdens de opname
Wanneer u in het ziekenhuis opgenomen bent voor de operatie, is één arts uw hoofdbehandelaar en dat is de chirurg die u opereert. Deze chirurg is eindverantwoordelijk voor het medische beleid dat bij u gevoerd wordt. Tijdens de vakantieperiodes kan het voorkomen dat dit hoofdbehandelaarschap wordt overgedragen aan één van de collega’s. Wanneer u opgenomen bent, wordt u dagelijks door een chirurg (dit kan iedere chirurg zijn) of door de physician assistant (zaalarts) bezocht. Bij complicaties ten gevolge van de operatie, wordt uw hoofdbehandelaar hierover ingelicht.
Deelname medisch wetenschappelijk onderzoek voor darmkankerpatiënten
Wij doen in het kader van wetenschappelijk onderzoek mee aan verschillende onderzoeken (trials). Lees meer over het hoe en waarom van medische wetenschappelijk onderzoek op de website van de Rijksoverheid: Rijksoverheid.nl à documenten à trefwoorden ‘Medisch-wetenschappelijk onderzoek: algemene informatie voor de proefpersoon’. Tijdens het voorlichtingsgesprek bespreken we met u voor welke onderzoeken u in aanmerking komt.
Onderzoek PLCRC
Om beter te kunnen voorspellen welke patiënten voordeel hebben van een bepaalde behandeling – en om behandelmethoden te kunnen verbeteren – is onderzoek naar grote groepen patiënten nodig. Om dit mogelijk te maken is deze studie opgezet. De studie heeft als doel de gegevens van een zo groot mogelijke groep patiënten met dikkedarmkanker in heel Nederland te verzamelen. Op deze manier hopen we beter te begrijpen welke factoren van invloed zijn op het succes van de behandeling en op de kwaliteit van leven. Op de website Plcrc.nl vindt u meer informatie en een filmpje.
Als u meedoet met PLCRC:
- U tekent toestemmingsformulieren, waarbij u kunt tekenen voor verschillende onderdelen.
- U krijgt via de mail of per post een vragenlijst toegestuurd.
- U kan direct of in de toekomst gevraagd worden voor een ander onderzoek: zoals is de MEDOCC trial. Dit onderzoek gaat na of ctDNA in het bloed van patiënten na de operatie een goede voorspeller is voor terugkeer van de ziekte. We zullen kijken naar de aanwezigheid van ctDNA voor de operatie en op verschillende tijdstippen daarna. Wellicht kan het aanwezige ctDNA een betere selectie betekenen voor advies tot aanvullende chemotherapie dan de huidige risicokenmerken.
Onderzoek MEDOCC
Als u meedoet met MEDOCC:
- Op de locatie Goes wordt bloed afgenomen vóór de operatie (dit kan meestal samen met ander bloedonderzoek)
- 2-12 weken na de operatie wordt op de locatie Goes opnieuw bloed afgenomen (dit kan meestal samen met ander bloedonderzoek).
Kwaliteit (PREM)
Binnen Adrz doen we er alles aan om u zo goed mogelijk te behandelen. Kwaliteit staat bij ons hoog in het vaandel. We bezitten het groene vinkje voor darmkanker, het keurmerk voor goede zorg bij patiënten met darmkanker. Meer informatie over het groene vinkje darmkanker kunt u vinden op de website van het kwaliteitsvenster.
Om de ervaringen van patiënten met onze zorg in beeld te brengen, laten wij regelmatig een patiëntervaringsonderzoek uitvoeren. U kunt worden gevraagd om hieraan deel te nemen. De resultaten van dit anonieme onderzoek worden gebruikt om de patiëntenzorg in Adrz te verbeteren. Het onderzoek wordt uitgevoerd door het onafhankelijke meetbureau Mediquest. U bepaalt zelf of u wilt meewerken. Uw beslissing heeft geen enkele invloed op de behandeling in Adrz.
Na de behandeling
Slangetjes
U kunt na de operatie een aantal slangetjes hebben:
- Een infuus voor vocht- en medicijntoediening.
- Soms een slangetje voor de pijnbestrijding. U kunt zelf extra pijnstilling toedienen via een pomp. Goede pijnbestrijding is belangrijk voor uw herstel en daarom is het belangrijk om de voorgeschreven tabletten (bijv. paracetamol) te gebruiken.
- Soms een blaaskatheter
- Soms een drain in de buik om bloed en wondvocht af te voeren.
- Soms een slangetje in uw neus dat in de maag zit om overtollig maagsap af te laten lopen.
De slangetjes worden verwijderd als uw situatie dat toelaat.
Intensive Care
Soms gaan patiënten na de operatie voor een periode naar de IC. Het is dan nodig om u volledig te bewaken.
Opnameduur
De verblijfduur in het ziekenhuis duurt gemiddeld drie tot vijf dagen. U mag naar huis als:
- de darm normaal functioneert (u hoeft geen ontlasting te hebben gehad)
- u voldoende voeding verdraagt
- de pijn goed onder controle is
- u goed kunt bewegen
Tijdens de opname wordt bekeken of u naar huis kunt of dat u hulp nodig heeft. De meeste patiënten kunnen na de opname gewoon naar huis.
Nazorg
In principe bent u in redelijke conditie wanneer u naar huis gaat. U voelt uiteraard wel, dat u bent geopereerd. U moet dus goed naar uw lichaam luisteren. Toch is beweging en zoveel mogelijk uw dagelijkse patroon uitvoeren juist goed. Er zijn wel een aantal zaken waar u wel rekening mee moet houden. Een darmoperatie is een grote operatie en de herstelperiode kan variëren van 3 tot 6 maanden.
- De eerste zes weken na ontslag mag u niet zwaar tillen. Beweging is heel goed, maar mijdt situaties die druk geven op de buik. Geen buikspieroefeningen, niet hard tegen de wind in fietsen, etc.
- U mag eten wat u wilt, wat u aankan. Het eten kan in het begin wel wat moeizamer gaan dan u daarvoor gewend was.
- Het ontlastingspatroon is na deze operatie meestal vrij snel weer zoals u gewend was. Heeft u toch klachten, dan kunt u dit bespreken met de arts of verpleegkundig specialist.
- Met medicijnen of bekkenbodemfysiotherapie kunnen we kijken of we u kunnen helpen uw klachten te verbeteren.
- Er zijn verschillende programma’s om te herstellen na een operatie met of zonder nabehandeling. Dit kan bij de fysiotherapeut of in speciaal ontwikkelde revalidatieprogramma’s zoals oncologische revalidatie. De verpleegkundige kan u hierover informeren.
Werken
Wanneer u kunt werken, hangt af van het soort werk dat u verricht. Meestal kunt u na enkele weken weer aan het werk. U kunt dit overleggen met uw behandelaar, maar de Arboarts beslist samen met u, hoe u het werkproces kunt hervatten. Eventueel wordt u verwezen naar een Bedrijfsarts- Consulent- Oncologie (Nvka.nl/BACO).
Contact opnemen
Als u weer thuis bent, kunnen zich onverhoopt klachten voordoen. Neem contact met ons op bij klachten zoals:
- koorts hoger dan 38,5 graden Celsius
- bloed bij de ontlasting
- toename van pijn
- misselijkheid en braken
- gedurende twee dagen geen ontlasting
- als u om een andere reden uw situatie niet vertrouwt
Tijdens kantooruren kunt u contact opnemen met Judith Kuiper of Marjon Oostdijk. Bij geen gehoor belt u de receptie via telefoonnummer 088 125 00 00 en vraagt u naar de poli Chirurgie. Buiten de kantooruren kunt u bellen naar het ziekenhuis in Goes en vragen naar de Spoedeisende Hulp.
Multidisciplinair overleg na operatie en weefselonderzoek
Tijdens de operatie worden de tumor en de bijbehorende lymfeklieren verwijderd. Dit weefsel wordt opgestuurd naar het pathologisch laboratorium. Hier wordt de tumor onderzocht en er wordt vastgesteld of er uitzaaiingen in de lymfeklieren zijn. Deze uitslag wordt besproken in het multidisciplinaire overleg. De uitslag van dit weefselonderzoek krijgt u te horen bij uw controle op het spreekuur van de chirurg. Als u langer in het ziekenhuis verblijft krijgt u de uitslag in het ziekenhuis. Het duurt ongeveer één week voordat de uitslagen bekend zijn.
Poliafspraak bij de oncoloog
Als er kankercellen in de lymfeklieren gevonden zijn, is er (ook al zijn deze klieren bij de operatie verwijderd) een indicatie voor een aanvullende behandeling met chemotherapie. U wordt doorverwezen naar de internist-oncoloog en verpleegkundig specialist om te bespreken welke behandeling voor u het meest geschikt is.
- Hr. H. van Halteren (Internist-oncoloog)
- Dr. E. Janssens- van Vliet (Internist-oncoloog)
- Dr. K. Hoeben (Internist-oncoloog)
Follow-up (controleperiode)
Na de operatie en eventuele behandeling met chemotherapie wordt u volgens de richtlijn gecontroleerd op de poli chirurgie. De follow-up is de periode die volgt nadat u bent behandeld voor darmkanker. Deze periode duurt in ieder geval vijf jaar. De controles zijn in de eerste periode frequent (ongeveer vier keer per jaar) en worden later teruggebracht naar één of twee keer per jaar. Tijdens deze controles wordt aanvullend onderzoek verricht zoals bloedonderzoek en/of röntgendiagnostiek.
Controle colonoscopie
Dit onderzoek wordt één jaar na de operatie herhaald. Afhankelijk van de uitslag wordt dit onderzoek na drie tot vijf jaar herhaald. Als de colonoscopie voor de operatie niet volledig was, wordt deze meestal herhaald na de operatie.
Darmkanker en erfelijkheid
Darmkanker is in 5-10 % van de gevallen erfelijk. Afhankelijk van uw leeftijd, familieanamnese en tumorkenmerken wordt een inschatting gemaakt met betrekking tot doorverwijzing naar de klinisch geneticus van het Erasmus MC. Zij bieden u de mogelijkheid om op de locatie Vlissingen op het spreekuur te komen. Voor vragen kunt u terecht bij uw arts of verpleegkundig specialist.
Belangrijke websites
Lotgenotencontact
Sommige patiënten vinden het fijn om hun ervaringen te delen met andere patiënten. Patiëntenverenigingen kunnen hierbij helpen. De volgende website kan u hierover meer informatie geven: Spks.nl. Deze website biedt u tevens informatie over darmkanker. Op de site van de maagdarmleverstichting is er een darmkankerforum te vinden waar u eventueel vragen kunt stellen.
Contact
| Reden | Tijd | Met wie | Telefoonnummer |
| Acute problemen
|
Werkdagen
08.00 -17.00 uur |
Verpleegkundig specialist
Judith of Marjon |
Judith Kuiper
06 835 912 52 |
| Marjon Oostdijk
06 129 233 08 |
|||
| Buiten kantooruren | Spoedeisende hulp | Via receptie van Adrz
088 125 00 00 |
|
| Vragen over controle-afspraken | 08.00-13.00 uur | Afspraakcentrale Adrz | 088 125 00 00
(Graag uw naam en geboortedatum vermelden) |
| Andere vragen (liefst per mail) | Telefonisch spreekuur op werkdagen van 08.30-09.00 uur | Verpleegkundig specialist
Judith of Marjon |
j.kuiper@adrz.nl
06 835 912 52
|
| marjon.oostdijk@adrz.nl
06 129 233 08 |
Wilt u een afspraak maken, annuleren of verzetten? Neem dan contact op via het contactformulier. Deze wordt vaak dezelfde werkdag nog in behandeling genomen. U kunt op werkdagen tussen 8.00 uur en 13.00 uur ook telefonisch contact opnemen met de Afspraakcentrale via 088 125 00 00, kies in het keuzemenu voor optie 1.
Toestemmingsformulier deelname Patiëntervaringsonderzoek
Patiënten mogen in Adrz rekenen op goede kwaliteit van zorg. Door middel van het Patiëntervaringsonderzoek kunnen wij onze zorg steeds verbeteren. In dit toestemmingsformulier leest u meer over het Patiëntervaringsonderzoek en willen wij u vragen of u deel wilt nemen aan dit onderzoek.
Waarom een Patiëntervaringsonderzoek?
Het Patiëntervaringsonderzoek helpt om de kwaliteit van het ziekenhuis in beeld te brengen door de ogen van de patiënt. De resultaten van het onderzoek worden gebruikt om de patiëntenzorg in Adrz te verbeteren. We vergelijken de uitkomsten met andere ziekenhuizen die ook een dergelijk onderzoek uitvoeren. Zo kunnen we van elkaar leren en onze kwaliteit van zorg continu verbeteren.
Waar vragen wij uw toestemming voor?
Wij vragen of u eenmalig deel wilt nemen aan het Patiëntervaringsonderzoek. Dit onderzoek wordt voor Adrz uitgevoerd door het onafhankelijke meetbureau Mediquest. U bepaalt zelf of u wilt meewerken. Uw beslissing heeft geen enkele invloed op de behandeling in Adrz. De onderzoeksgegevens worden vertrouwelijk behandeld. Adrz kan niet achterhalen welke antwoorden u heeft gegeven. Als u toestemming geeft voor deelname aan het onderzoek, dan krijgt u via uw email een (unieke) inlogcode waarmee u thuis op de computer een vragenlijst kunt invullen. Via Internet verstuurt u de antwoorden naar Mediquest. De resultaten worden door Mediquest anoniem doorgestuurd aan het ziekenhuis.
Vragen
Mocht u naar aanleiding van dit toestemmingsformulier nog vragen hebben, stel ze dan gerust aan de arts of verpleegkundig specialist die bij uw behandeling betrokken is.
Toestemming
U verklaart hierbij voorgaande informatie doorgelezen te hebben, en – indien van toepassing – antwoord te hebben gekregen op gestelde vragen.
□ Door dit vakje aan te kruisen geeft u toestemming dat wij (Adrz) uw persoons- en contactgegevens en beperkte informatie over uw bezoek aan het ziekenhuis (datum bezoek, afdeling, specialisme) verstrekken aan Mediquest om u uit te nodigen voor een Patiëntervaringsonderzoek en te zorgen voor de uitvoer van dit onderzoek.
Uw toestemming zal worden opgeslagen in uw patiëntdossier.
| Naam: | …………………………………………………………………… | |
| Email: | …………………………………………………………………… | |
| Geboortedatum: | …………………………………………………………………… | |
| Handtekening : |
…………………………………………………………………… |
|
U kunt dit formulier na invullen meenemen naar uw eerstvolgende poliafspraak. Desgewenst kunt u het ook per post naar ons toesturen, een postzegel is niet nodig:
Adrz, t.a.v. de verpleegkundig specialist Darmoncologie, bestemmingsnummer XXXXX
Antwoordnummer 133
Postbus 15
4460 AA Goes