U heeft van uw behandeld arts gehoord dat u een trombosebeen en/of een longembolie heeft, waarvoor u behandeld gaat worden met antistollingsmedicijnen (bloedverdunners). Vaak mag u na het bezoek aan de arts weer naar huis en krijgt u medicijnen mee. In zeldzame gevallen is een opname in het ziekenhuis noodzakelijk.
Lees deze folder en/of bekijk het informatiefilmpje via de QR-code:

Wat is trombose?
Bij trombose raakt een bloedvat verstopt door een bloedstolsel. Hierdoor stroomt het bloed niet meer goed door. Trombose kan ontstaan in een ader (vene) of slagader (arterie).
Trombose in een ader
Aders zijn bloedvaten die het bloed vanuit het lichaam weer terug naar het hart brengen. Aders hebben een dunne wand en kleppen, die ervoor zorgen dat het bloed niet de verkeerde kant op kan stromen.
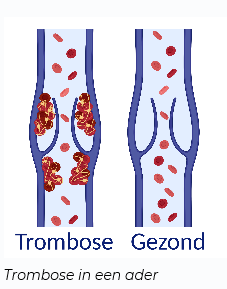
Als trombose een ader (vene) afsluit, noemen we dat veneuze trombose. Deze trombose zit meestal in het been, maar kan ook op andere plaatsen, zoals de arm of de buikholte, ontstaan. Als het stolsel afbreekt, komt het vast te zitten in de kleine vaatjes in de longen. Het kan ook ontstaan in de ader van de long. Dit noemen we een longembolie.
Trombose in de grote, diep gelegen aders in bijvoorbeeld de benen noemen we diep veneuze trombose (DVT). Een trombose in een oppervlakkig kleiner bloedvat wordt tromboflebitis genoemd.
Daarbij is de kans dat een stukje van het stolsel losraakt en in de long terecht komt veel kleiner, waardoor dit minder gevaarlijk is.
Trombose in een slagader
Slagaders zijn bloedvaten die het bloed vanuit het hart naar het hele lichaam brengen. Deze slagaders hebben een dikke, elastische wand. In de slagaders stroomt het bloed snel.
Als een trombose een slagader (arterie) afsluit noemen we dit arteriële trombose. Hierdoor kan bijvoorbeeld een hartinfarct of beroerte (herseninfarct) ontstaan. De oorzaken en behandeling van een trombose in de slagaderen zijn anders dan bij een trombose in een ader. Deze folder gaat vooral over trombose in de ader (veneuze trombose).
Hoe ontstaat veneuze trombose?
Bij trombose is het systeem van stolling uit balans. In ons bloed zitten stoffen die ervoor zorgen dat uw bloed stolt bij een wondje. Zo maakt het lichaam een stolsel aan, waardoor het bloeden stopt. Als het bloeden is gestopt, wordt het stolsel ook weer afgebroken. Bij trombose is dit systeem uit balans, waardoor er stolsels worden gevormd op plekken waar dit niet nodig is.
Oorzaken van veneuze trombose
Het komt regelmatig voor dat er géén directe oorzaak aan te wijzen is voor een veneuze trombose. Risicofactoren waarvan bekend is dat de kans op trombose vergroot, zijn:
- Vertraagde bloedstroom
- Ernstige ziekte
- Langdurige bedrust
- Na een operatie
- Arm of been in het gips
- Lange vlieg- en busreizen
- Overgewicht
- Hormoongebruik (vrouwelijke geslachtshormonen)
- Zwangerschap
- Kraambed
- Anticonceptie
- Hormoonbehandelingen
- Hogere leeftijd
- Bepaalde medicijnen geven meer risico
- Eerdere trombose
- Erfelijkheid
Soms zal uw arts onderzoek laten doen naar onderliggende ziekten die de trombose kunnen veroorzaken. Meestal gebeurt dit in de vorm van bloedonderzoek of bijvoorbeeld een foto van de longen.
Klachten van veneuze trombose
Trombosebeen/-arm
- Zwelling van het been of arm
- Zwaar of pijnlijk gevoel in het been of arm
- Rood/paarsachtige verkleuring van het been
- Strakgespannen huid van uw been: rood/glanzend met gestuwde oppervlakkige aderen
- In sommige gevallen zijn er geen klachten.
Longembolie
- Benauwd gevoel
- Pijn op de borst, vast aan de ademhaling
- Hoesten
- Ophoesten van bloed
- Versnelde ademhaling
- Verhoogde hartslag
- Zweten
- Licht gevoel in uw hoofd
- In sommige gevallen zijn er geen klachten
Behandeling
Trombose moet worden behandeld met antistollingsmedicijnen (‘bloedverdunners’) en in sommige gevallen aangevuld met trombosekousen en/of zwachtelen vooraf. Het type en de duur van de behandeling is afhankelijk van de oorzaak. Er zijn verschillende soorten antistollingsmiddelen.
Antistollingsmedicatie
Antistollingsmedicatie zorgt ervoor dat uw bloed minder snel stolt. Hierdoor neemt de kans op trombose af. In het geval van een bestaande trombose zorgen deze middelen ervoor dat er geen nieuwe stolsels ontstaan en het bestaande stolsel niet groter wordt. Antistollingsmedicatie lost het stolsel dus niet op. Dat doet uw lichaam zelf. Hier gaan echter enkele weken tot enkele maanden overheen.
Er zijn veel verschillende soorten antistollingsmiddelen. Welk soort voorgeschreven wordt, is afhankelijk van onder meer de reden voor antistolling, de nierfunctie en de andere medicatie die gebruikt wordt. Voor de behandeling van veneuze trombose zijn er de volgende categorieën:
- Vitamine K Antagonisten (VKA) – (Acenocoumarol, Fenprocoumon)
- Directe Orale Anticoagulantia (DOAC) – (Apixaban, Dabigatran, Edoxaban, Rivaroxaban)
- Laag-molecuulgewicht heparines (LMWH) – (Tinzaparine, Nadroparine, Enoxaparine)
Uitgebreidere informatie over antistollingsmedicatie vindt u in een aparte folder. Vraag ernaar bij uw verpleegkundige of behandelaar.
Hoe lang u met de antistollingsmedicatie door moet gaan hangt af van de kans op een nieuwe trombose als deze medicijnen worden gestopt en van het risico op bloedingen als u langdurig antistollingsmedicatie gebruikt. Bij deze afweging spelen de omstandigheden waaronder de trombose bij is vastgesteld een rol. Uw arts zal hierover met u in gesprek gaan.
Steunkous
Zodra de trombose in uw been is vastgesteld, krijgt u een tijdelijke steunkous (tubigrip) of wordt uw been gezwachteld. Als uw been nagenoeg niet meer gezwollen is, kan een steunkous worden aangemeten. Een steunkous wordt vooral aangeraden om klachten op de langere termijn te voorkomen. Soms ontstaat na een trombose een zogeheten post-trombotisch syndroom, waarbij mensen langdurig klachten houden van een vermoeid, een zwaar en soms ook pijnlijk en gezwollen been of slecht genezende wondjes. Door het dragen van een steunkous wordt de kans op dit syndroom kleiner.
Hoe lang u geadviseerd wordt de steunkous te blijven dragen hangt af van de ernst van uw klachten na 3 en 6 maanden. Bij mensen die dan nauwelijks nog klachten hebben volstaat het dragen van de steunkous gedurende 6 maanden. Bij mensen die nog matig ernstige of ernstige klachten of verschijnselen hebben wordt geadviseerd de kous minstens 2 jaar te blijven dragen.
Omdat een post-trombotisch syndroom vooral in de onderbenen optreedt na een trombosebeen wordt geadviseerd een steunkous tot onder de knie aan te laten meten, ook als de trombose zelf hogerop zit. Een kous die tot aan de lies aangemeten wordt kan juist knellend werken in de knieholte.
Overige maatregelen
Er zijn geen beperkingen wat betreft bewegen en inspanningen. U mag op geleide van de klachten uw activiteiten hervatten. Het is verstandig hierbij goed naar uw lichaam te luisteren en de activiteiten stapsgewijs uit te breiden:
- Vermijd langdurig stilzitten of stilstaan.
- Beweeg minimaal dertig minuten per dag.
- Stop nooit zomaar met uw medicijnen tegen trombose (bloedverdunners) zonder overleg met de arts.
- Leef zo gezond mogelijk. Zorg voor een gezond gewicht, gezonde voeding en voldoende beweging en probeer als u rookt hiermee te stoppen
Gevolgen van een trombose
Het stolsel dat tijdens een diepe trombose is ontstaan, veroorzaakt in een klein deel van de gevallen schade aan de klepjes in de ader. Normaal gesproken zorgen de klepjes ervoor dat het naar het hart teruggepompte bloed niet terugstroomt als u rechtop staat. Als de klepjes door de eerdere trombose niet meer goed functioneren, dan kan het bloed gemakkelijk terugstromen. Hierdoor neemt de druk op de kleine haarvaatjes toe. Het bloed staat als het ware stil in gedeelten van de ader, waar het een ontstekingsreactie kan geven. Als dit gebeurt, dan is er sprake van een post-trombotisch syndroom (PTS). Dit syndroom ontstaat bij ongeveer een kwart van de patiënten die een trombosebeen heeft gehad.
Klachten passend bij een PTS
- Een zwaar, moe gevoel of kramp rond de eerdere trombose.
- Vochtophoping (oedeem), die meestal toeneemt in de loop van de dag.
- Eczeem
- Spataderen
- Een dunne, glanzende huid
- Verkleuringen van de huid
- Moeilijk genezende wonden (open been).
Diagnose PTS
De diagnose PTS wordt gesteld op basis van de huidverschijnselen en uw klachten.
PTS voorkomen
- Voorkom langdurig stilstaan.
- Zorg voor voldoende beweging (lopen, fietsen, zwemmen)
- Draag trouw uw steunkous (ook bij warm weer).
- Voorkom overgewicht.
- Vermijd knellende kledingstukken, zoals strakke broeken, elastieken banden en dergelijke.
- Zorg voor gemakkelijk schoeisel. Hoge hakken verhinderen de pompwerking van de kuitspieren.
- Leg de benen omhoog bij langdurig zitten. Zo nodig kan ook het voeteneind van het bed iets worden verhoogd, mits u daar niet kortademig van wordt.
Contact
Heeft u na het lezen van deze folder nog vragen, dan kunt u bellen naar uw behandelend arts/casemanager via de afdeling Interne Geneeskunde via 088 125 21 18 of 088 125 00 00 of de mail: stolling@adrz.nl.
Als u de afdeling niet kunt bereiken, kunt u bellen naar de Receptie van Adrz via 088 125 00 00.
Wilt u een afspraak maken, annuleren of verzetten? Neem dan contact op via het contactformulier. Deze wordt vaak dezelfde werkdag nog in behandeling genomen. U kunt op werkdagen tussen 8.00 uur en 13.00 uur ook telefonisch contact opnemen met de Afspraakcentrale via 088 125 00 00, kies in het keuzemenu voor optie 1.
