U gaat starten met insulinepomptherapie. In deze informatiefolder leest u in het eerste gedeelte de verdiepende informatie met voorlichting en advies van de diëtiste en in het tweede gedeelte van de diabetesverpleegkundige. De informatie gaat o.a. over voeding, hypoglykemie, hyperglykemie, benodigde materialen en praktische informatie over wat u kan doen in specifieke situaties.
Hypoglykemie
Een hypoglykemie (ook wel: hypo genoemd) staat voor een te laag bloedglucosegehalte. Dit is te herkennen aan aanvallen van trillen, zweten, hartkloppingen, geeuwen en vermoeidheid. Bij een hypo is het nodig om direct wat te eten, bij voorkeur glucosetabletten (zoals druivensuiker/dextrose). Maar als u dat niet bij de hand heeft, mag u ter vervanging eventueel ook een glas gewone cola, siroop of een sportdrank (van maximaal 150 ml) gebruiken met hierin ongeveer vijf gram koolhydraten. Een voorbeeld hiervan is een klein colablikje van 150 ml.
Om een hypo te voorkomen, is het advies om de hoeveelheid koolhydraten over de dag te verdelen, regelmatig te eten, zorgen voor structuur in de maaltijdmomenten, voldoende voedingsvezels te eten en weinig toegevoegde suikers te gebruiken.

De meeste suikers bestaan uit fructose en glucose of een combinatie hiervan. Tafelsuiker bestaat bijvoorbeeld voor de helft uit fructose en voor de helft uit glucose. Er is geen verschil in voedingswaarde van deze suikers. In één gram fructose zitten evenveel kilocalorieën (kcal) als in één gram glucose, namelijk 4 kcal. Bij de behandeling van een hypoglykemie heeft het gebruik van glucose de voorkeur, omdat dit product het snelst opgenomen wordt (het heeft een glycemische index van 100). Indien glucose niet binnen handbereik is, kunnen ook andere soorten koolhydraten gebruikt worden. Let wel op dat fructose een lage glycemische index heeft, namelijk 19, waardoor dit voor een tragere stijging van de bloedglucosewaarden zorgt. Fructose kan namelijk alleen verwerkt worden door de lever.
Limonadesiroop wordt ook weleens als glucosebron geadviseerd. Let wel op dat er in limonadesiroop steeds vaker (gedeeltelijk) fructose wordt gebruikt. Daarom is het vaak niet mogelijk om de daadwerkelijk hoeveelheid glucose en fructose in limonadesiroop te achterhalen. Bovendien kan de fabrikant de samenstelling in de loop van de tijd wijzigen. Advies is alleen limonadesiroop te gebruiken als duidelijk is dat het glucosegehalte hiervan hoog is. Sacharose (kristalsuiker) bestaat uit glucose en fructose en heeft hierdoor ook een lagere glycemische index dan glucose. Wat betekent dat kristalsuiker dus ook trager wordt opgenomen in het bloed.
Andere koolhydraatbronnen hebben een trager effect dan glucose. Dit kan gecompenseerd worden door een grotere portie te gebruiken. Echter verhoogt dit ook de kans op het ontstaan van een hyperglykemie. Producten die tevens vet of eiwit bevatten, hebben niet alleen een minder snel effect op de stijging van de bloedglucosewaarden dan producten die alleen koolhydraten bevatten, maar resulteren ook in een (meestal ongewenste) hogere energie-inname. Bij een hypo kan er een neiging ontstaan om veel te eten. Om deze reden is het belangrijk dat er na de 15 gram koolhydraten wat producten die geen koolhydraten bevatten worden gegeten, om zo toch de eetbehoefte te kunnen beantwoorden. Denk hierbij aan stukjes kaas, komkommer, et cetera. Alles wat extra wordt gegeten aan koolhydraten, is te veel, waardoor u te veel suikers binnenkrijgt en door kunt stijgen naar een hyper.
In de acute fase wordt er aangeraden gebruik te maken van dextrotabletten, cola, sportdrank of glucosesiroop. Fruit, melk, koek of rozijnen bevatten ook koolhydraten, maar worden afgeraden te gebruiken bij een hypo, omdat ze veel andere voedingsstoffen bevatten die de snelle opname van de glucose tegenwerkt.
Hoeveelheid koolhydraten
De hoeveelheid koolhydraten die nodig is om de juiste stijging van de bloedglucose te verkrijgen, is per persoon verschillend. Als uitgangsadvies kan 0,3 tot 0,5 gram glucose per kg lichaamsgewicht, met een maximum van 15 gram, gehanteerd worden. Uw diabetesverpleegkundige kan met u andere afspraken gemaakt hebben. Houdt de afspraken die u met uw diabetesverpleegkundige heeft gemaakt aan.
Het is belangrijk om 15 tot 20 minuten na de inname van de geadviseerde hoeveelheid koolhydraten de bloedglucosewaarden opnieuw te controleren. Zet hiervoor eventueel een wekker. Mocht de bloedglucosewaarde onvoldoende gestegen zijn, dan moet de procedure herhaald worden. Als de bloedglucosewaarde wel voldoende gestegen zijn, maar het nog twee uur duurt tot de volgende maaltijd, dan is het belangrijk om toch nog iets te eten. Bestaande uit langzame koolhydraten. Denk hierbij aan een snee brood met hartig beleg of een stuk fruit of een ander product dat ongeveer 15 gram koolhydraten bevat te eten. Op deze manier kan een terugval voorkomen worden.
Juist omdat hypo’s kunnen optreden, is het van belang om glucosehoudende producten in huis te halen. Denk hierbij ook aan producten die u gemakkelijk kunt meenemen in uw tas. Bijvoorbeeld een klein blikje cola of een klein limonadesiroop flesje. Meld een ernstig hypo altijd bij uw diabetesverpleegkundige. Let op: om de 15 gram koolhydraten te behalen, is er 42 ml van de 48 ml verpakking Karvan Cevitam nodig.
Hyperglykemie
Een hyperglykemie, ook wel: hyper, betekent dat er te veel glucose in het bloed aanwezig is. De klachten van een hyper wisselen met de mate waarmee de glucose stijgt en van persoon tot persoon. Meestal ontstaan klachten bij glucosewaarden boven 10 mmol/l. Over het algemeen wordt u dan gewaarschuwd door uw lichaam. Klachten die voorkomen, zijn dorst, veel drinken en plassen, vermoeidheid of lusteloosheid, prikkelbaarheid en wazig zien. Hoe hoger de bloedglucose, en des te langer deze verhoogd is, hoe meer klachten er opspelen.
Wat te doen bij een hyper?
Bij een hoog blijvende bloedglucosewaarde moet er zo nodig extra insuline worden toegediend met een correctiebolus. Volg bij een hyper altijd de afspraken die u met uw diabetesverpleegkundige maakte. Verder is het ook belangrijk om hierbij ieder half uur een ruim glas water of koolhydraatarme dranken te drinken tot een normalisering van de bloedglucosewaarden. Het lichaam wil namelijk het teveel aan glucose in het bloed kwijtraken, via uw urine. Wanneer u veel blijft drinken, stimuleert u dit. Let dus wel op dat u dan geen gebruik maakt van sappen of andere zoete dranken. Extra beweging of meer sporten helpt ook om de bloedglucosewaarden te verlagen. Door beweging verbranden de spieren namelijk bloedglucose. Dit helpt echter enkel bij waarden tussen de 10– 15 mmol/l. Mocht u gaan sporten met een hogere bloedglucosewaarde als 15 mmol/l, dan loopt u het risico van een verdere ontsporing van de hyper. Tijdens het inspannen prikkelt u namelijk de lever om nog meer glucose af te geven. Deze glucose komt de cellen niet in door het gebrek aan insuline. Hierbij ontstaan schadelijke zure restproducten (ketonen), waardoor het lichaam verzuurt. Deze verzuring staat bekend als ‘keto-acidose’.
P-maaltijden
P-maaltijden zijn de wat vettere maaltijden, zoals patat, pizza, pannenkoeken en pasta. Deze maaltijden bevatten vaak de dubbele hoeveelheid aan koolhydraten, vetten en eiwitten, dan bijvoorbeeld een aardappelen, vlees en groente maaltijd. De vertering van voeding begint in de mond en eindigt in de darmen. Door middel van speeksel begint de vertering van zetmeel. Echter wordt de vertering van deze koolhydraten gestopt door het zure milieu in de maag. Deze worden pas verder afgebroken tot glucose in de dunne darm. De maag is tegelijkertijd wel heel druk met het opstarten van de vertering van eiwitten en vetten. Als een maaltijd ruim vet en eiwit bevat, duurt dit proces dus langer in de maag. Uiteindelijk gaat de maaltijd naar de dunne darm en dan kan het eindelijk weer verder met de vertering van de koolhydraten. In welk tempo dit verloopt is bij niemand hetzelfde. Dit is een van de redenen waarom bijvoorbeeld een pizza die ruim uit vet en eiwit bestaat, de vertering van koolhydraten kan vertragen.
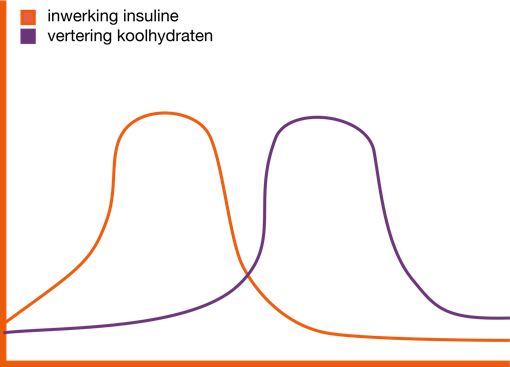
Een pizza bevat meer dan 100 koolhydraten. Als u hier voorafgaand aan het eten een insulinebolus voor geeft, is de kans aanwezig dat u eerst fors daalt of een hypo krijgt. De insuline gaat namelijk al werken terwijl de koolhydraten nog op zich laten wachten in de maag. De insulinepomp heeft voor dit soort maaltijden een speciale functie met een vertraagde of gedeelde bolus. Door middel van deze functie kan de bolus in tweeën gesplitst worden, bijvoorbeeld vijftig procent insuline in een directe bolus en vijftig procent insuline over drie uur uitsmeren. Of de snelle koolhydraten eerst invoeren voor directe bolus en vertraagde bolus voor de langzame koolhydraten (zonder percentages, maar met absolute getallen).Er zijn echter geen vaste richtlijnen wanneer iets als een echte P-maaltijd wordt gezien of niet. Bovendien kan iedereen er anders op reageren. Op basis van onderzoek en ervaringen zien we dat het vooral bij patat, pizza, pannenkoeken, poffertjes en pastagerechten, zoals lasagne of pasta’s met witte sauzen (zoals: een bechamelsaus) voorkomt.
Houd er rekening mee dat ook gezonder ogende maaltijden, zoals bijvoorbeeld stamppot boerenkool met spek en rookworst, ovenschotels met room en kaas of witlof uit de oven dezelfde werking als een p-maaltijd kunnen hebben. Het komt dus niet enkel voor bij pizza en patat. Kortom, het lichaam verteert eerst de vetten en eiwitten, alvorens de koolhydraatvertering begint. De koolhydraten komen dan ook pas later als glucose in het bloed dan u misschien zou verwachten. Als u van tevoren insuline zou bolussen via de pomp, is de piek van de werking al voorbij voordat deze daadwerkelijk nodig is. Hieronder ziet u de speciale bolusprogramma’s van de pomp.
| Square Wave bolus | Dual Wave bolus |
| Gelijkmatig verdeelde bolus over een bepaalde periode. In te voeren met absolute koolhydraatgetallen (eerst bolus voor de snelle KH en daarna vertraagde bolus voor langzame KH). | Een combinatie van een direct werkende normale bolus, gevolgd door een square wave bolus (in percentages invoeren). |
| Insuline komt beter beschikbaar op het moment dat uw lichaam dit nodig heeft. | |
| Voorbeeldsituatie:
– Gedurende lange tijd eten – P-maaltijden |
Voorbeeldsituatie:
– P-maaltijden |
Alcohol
Alcohol heeft een bloedglucose verlagend effect en kan tot een hypoglykemie leiden. Individuele monitoring is hierbij erg belangrijk. Als alcohol later op de avond wordt genuttigd, kan het bloedglucose verlagend effect voor het slapen gaan nog niet altijd zichtbaar zijn. Later in de nacht kan echter wel een hypoglykemie optreden. Daarom is het belangrijk om voor het slapen de bloedglucosewaarden te controleren en extra koolhydraten te gebruiken als de bloedglucosewaarde te laag zijn (deze grenswaarde moet per persoon bepaald worden) of als tijdens de consumptie van alcohol geen extra koolhydraten zijn ingenomen. Tegen een matig alcohol gebruik bestaat geen bezwaar. Voor zowel volwassen mannen als volwassen vrouwen geldt maximaal één standaardglas per dag. Het advies geldt dus echt per dag, waardoor het aantal glazen niet dient te worden opgespaard.

Het gebruik van alcohol heeft zowel positieve als negatieve effecten. Zo verbetert matig alcoholgebruik de insulinegevoeligheid en beschermt het mogelijk tegen hart- en vaatziekten. Toch wordt er geadviseerd om niet elke dag alcohol te drinken, om zo te voorkomen dat het een gewoonte wordt. Bij gebruik van sterk zoete alcoholische dranken, zoals likeur en advocaat, is het belangrijk om rekening te houden met het koolhydraatgehalte. Indien hier rekening mee wordt gehouden, is er geen reden om sterk gezoete dranken te laten staan. Let er wel op dat alcoholvrij bier meer koolhydraten bevat dan gewoon bier. Omdat alcohol slechts energie levert en geen nuttige voedingsstoffen, wordt geadviseerd de alcoholconsumptie zoveel mogelijk te beperken als iemand overgewicht of hypertensie heeft.
Bij mensen die bloedglucose verlagende medicatie gebruiken, kan de inname van alcohol een glucose verlagend effect hebben. Dat kan leiden tot hypoglykemie. Alcohol komt na de inname hiervan snel vanuit de maag in de bloedbaan. De lever heeft veel functies, waaronder de afgifte van glucose. Als er alcohol wordt genuttigd, krijgt het ontgiften van alcohol de prioriteit. Hierdoor stop de regeling van de bloedglucosewaarden. Hierdoor wordt de kans op een hypoglykemie verhoogd. Het bloedglucose verlagend effect kan enkele uren aanhouden en is groter wanneer alcohol niet tijdens een maaltijd wordt gebruikt of wanneer de glycogeenvoorraden zijn uitgeput.
De volgende tips zijn belangrijk bij het nuttigen van alcohol
- Neem extra koolhydraten op het moment dat het bloedglucose verlagend effect van alcohol optreedt. Dat moment en de benodigde hoeveelheid koolhydraten is te bepalen door middel van zelfcontrole.
- Geef extra aandacht aan de alcoholconsumptie tijdens de avond. Het glucose verlagend effect kan dan tijdens de nacht optreden met als risico een hypo tijdens de nacht. Het is aan te raden voor het slapengaan de bloedglucose te controleren en zo nodig koolhydraat bevattende producten te eten. Tip: zet de wekker en controleer ook tijdens de nacht de bloedglucosewaarden (en neem zo nodig koolhydraten).
- Alcoholgebruik na het sporten versterkt de kans op een hypoglykemie. Controleer daarom na het sporten de bloedglucose en neem zo nodig extra koolhydraten.
- Een aantal medicijnen combineert slecht met alcohol. Check dit dus altijd op de verpakking of bijsluiter of eventueel bij uw diabetesverpleegkundige.
- Verschijnselen van hypoglykemie en alcoholgebruik kunnen op elkaar lijken.
- Alcoholvrij bier bevat minder calorieën dan gewoon bier, maar bevat meer koolhydraten dan gewoon bier.
Tussendoortjes bij insulinepomp
Bij het gebruik van de insulinepen is het de bedoeling dat tussendoortjes tot 15 gram koolhydraten gegeten kunnen worden met de maaltijdinsuline zonder hier een aparte bolus voor toe te dienen. Voor een tussendoortje dat meer als 15 gram koolhydraten bevat, moet wel een aparte bolus gegeven worden. Bij gebruik van de insulinepomp werkt dit anders. Om tot de juiste insulinebolus te komen, voert u alle koolhydraten van alles wat er dagelijks gegeten of gedronken wordt in de insulinepomp. Dit geldt dus ook voor de tussendoortjes.
Sporten
Sporten en bewegen is naast dat dit heel gezond is, ook goed bij de behandeling van diabetes. Door te bewegen, verbetert bij diabetes de insulinegevoeligheid, waardoor de bloedglucosewaarden minder hoog worden. Daarnaast zorgt dit voor een fit gevoel, zorgt dit ervoor dat u goed op gewicht blijft en dat u minder last heeft van stress. Kortom, u zit lekkerder in uw vel.
Inspanning kost energie. Daarom heeft bewegen gevolgen voor de bloedglucosewaarden. Meet deze voor, tijdens en na de training. Bekijk in het schema hieronder wat te doen bij de hoeveelheid inspanning en uw bloedglucosewaarden.
| Duur en type inspanning | Glucosewaarde voor aanvang | Extra koolhydraten |
| 30 minuten of minder lichte inspanning | <5 mmol/l | 10 tot 15 g |
| >5 mmol/l | Geen | |
| 30 tot 60 minuten matige inspanning | <5 mmol/l | 30 tot 45 g |
| Tussen 5 – 10 mmol/l | 15 g | |
| Tussen 10 – 16 mmol/l | Geen | |
| 1 uur of langer matige inspanning | <5 mmol/l | 45 g/uur |
| Tussen 5 – 10 mmol/l | 30-45 g/uur | |
| Tussen 10 – 16 mmol/l | 15 g/uur |
Mocht er alsnog een te laag bloedglucosegehalte optreden, dan is het belangrijk om 15 gram koolhydraten in te nemen. Het liefst in vloeibare of snel opneembare vorm, zoals druivensuiker (dextro), sportdrank of siroop. Neem deze ook mee tijdens de training.
De ideale bloedglucosewaarde om de training mee te beginnen, ligt ongeveer op 6 mmol/l. Dan laat u echter wel uw vangnet thuis. Met de kleinste rekenfout komt u dan te laag te zitten. Als u comfortabel wilt trainen, kunt u ook beginnen met een waarde van 10 of 12. Maak het uzelf niet te moeilijk en kijk hoe uw lichaam reageert en wat u durft.
Hieronder staan in een tabel een aantal voorbeelden van producten die gegeten kunnen worden voor de training, om op een goede bloedglucosewaarde te komen voor het begin van uw training.
| Product | Hoeveelheid | Koolhydraten (g) |
| Glucosetabletten | 20 g | 5-6 tabletten | 20 |
| Banaan | 1 stuks (130 g) | 26 |
| Ontbijtkoek | 1 plak (20 g) | 13,9 |
| Mueslireep | 1 stuk (25 g) | 13,3 |
| Volkoren biscuit | 2 stuks (20 g) | 15,1 |
| Krentenbol | 1 stuk (50 g) | 25,5 |
| Limonadesiroop | 40 ml | 23,3 |
| Tweedrank/ dubbeldrank | 150 ml | 18 |
| Isotone sportdrank | 330 ml | 18,8 |
*Afhankelijk van het merk en gewicht
Denk na over de soort sportdrank die u koopt. Er zijn namelijk drie soorten sportdranken: hypotoon, isotoon en hypertoon. Er zit namelijk een groot verschilt in het aantal koolhydraten dat de drank bevat.
- Hypotoon: 0 gram KH
- Isotoon: 18,8 gram KH
- Hypertoon: 55 gram KH
Weekend
Het weekend ziet er vaak net even anders uit. Misschien kiest u andere producten of wilt u op andere tijdstippen eten, bijvoorbeeld een uitgebreide brunch. Daarnaast heeft u misschien een ander activiteitenpatroon. Belangrijk in het weekend is dat u uw bloedglucose onder controle houdt en desgewenst gebruikmaakt van een apart basaalpatroon voor de weekenden. Dit kunt u met uw diabetesverpleegkundige bespreken.
Feestjes/verjaardagen
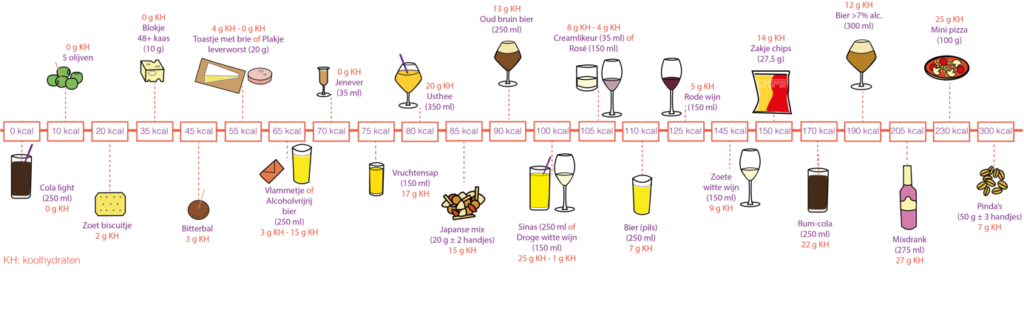
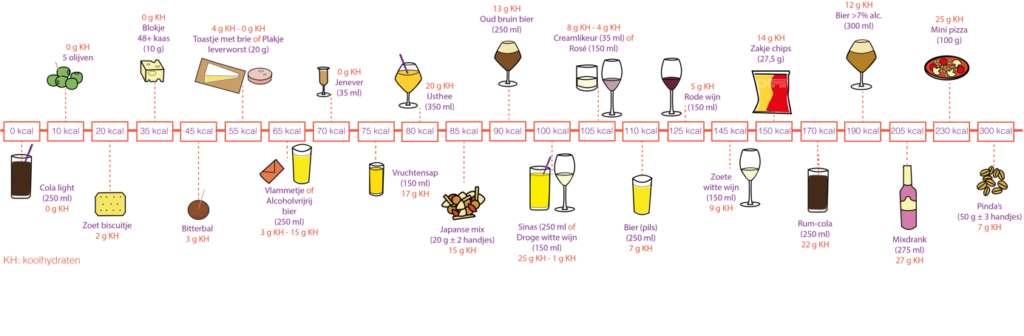
Op een feestje en in het weekend krijgt u vaak gebak, chips, nootjes, kaas, worst en een drankje aangeboden. Hierdoor krijgt u gemakkelijker koolhydraten binnen. Met de pomp is het de bedoeling dat er bij alle tussendoortjes of hapjes een insulinebolus gegeven wordt via de pomp door middel van het invoeren van de koolhydraten. Overleg dit eventueel met uw diabetesverpleegkundige of diëtist. In de afbeelding hieronder staat een overzicht met allerlei veelvoorkomende hapjes en drankjes op feesten en verjaardagen met hierbij het aantal calorieën en hoeveelheid aan koolhydraten weergegeven. Vooral kaas, worst en nootjes bevatten minder koolhydraten.
Cultuur
Het kan voorkomen dat het dagelijks toepassen van de diabetes gebonden leefstijladviezen bij bijvoorbeeld allochtonen patiënten bemoeilijkt wordt door culturele opvattingen. Dit kan komen door de afwisselende samenstelling van de maaltijden, zoals in de Mediteraanse keuken. Bovendien zijn sommige culturen gewend om twee keer op een dag warm te eten of bij de hoofdmaaltijd een combinatie van rijst en peulvruchten te gebruiken, waardoor er veel meer koolhydraten gegeten worden.
Denk ook aan de traditionele feesten die bij bepaalde culturen horen, zoals Ramadan. Mensen met diabetes hebben vanuit de Islam vrijstelling. Door het vasten kan de diabetes namelijk ontregeld raken. Meedoen aan de Ramadan zorgt voor een verandering van het dagritme, het aantal maaltijden, de hoeveelheid calorieën en koolhydraten. Uit internationaal onderzoek is gebleken dat veel mensen tijdens de Ramadan last hebben van hypo’s. Bij het eten van de sahur (=ochtendmaaltijd tijdens de Ramadan voordat de zon opkomt) en het eten van de iftar (=avondmaaltijd tijdens de Ramadan) eet men gerechten met een hoog gehalte aan koolhydraten waardoor hoge bloedglucosewaarden kunnen ontstaan. Mocht u toch deel willen nemen aan de Ramadan, dan is het belangrijk dat u dit bespreekt met uw diabetesverpleegkundige.
Onregelmatige werktijden
In bepaalde beroepen hoort het erbij dat er avond- en nachtdiensten worden gewerkt. Denk aan de zorg, openbaar vervoer en politie. Dat is voor mensen zonder diabetes al een hele uitdaging, maar voor mensen met diabetes extra lastig. Hierdoor krijgt u te maken met onregelmatig slapen, eten op andere tijden, vetter eten en hogere bloedglucosewaarden.
Voor veel mensen met diabetes is het daardoor lastiger om de bloedglucosewaarden dan stabiel te houden. Zeker wanneer de diensten per week verschillen. Mensen willen ook geen risico op een hypo lopen en gebruiken dan liever te weinig insuline dan te veel.
Daar komt nog bij dat er tijdens dit soort diensten eerder ongezonde producten worden gegeten als avondmaal. Bijvoorbeeld door vette afhaalmaaltijden of doordat de winkels dicht zijn en er weinig keuze is. Of gewoon omdat u moe bent en zin hebt in snacks. Op vetrijk eten reageert het lichaam en de bloedglucosewaarden ook weer anders. U krijgt dan sneller te maken met p-maaltijden.
Bovendien is het belangrijk om rekening te houden met het verschil in samenstelling van een kant-en-klare maaltijd en een verse maaltijd. In kant-en-klaar maaltijden zitten niet altijd dezelfde hoeveelheid aan koolhydraten als dat er in de ‘verse’ versie van deze maaltijd zit. Ook voor onregelmatige werktijden kan een apart basaal patroon in de pomp per dienst worden ingesteld in overleg met uw diabetesverpleegkundige.
Vakantie en reizen
Een andere omgeving gaat vaak gepaard met andere eet- en drinkgewoontes. Vaak weet u wel hoeveel koolhydraten u eet, maar eet u op andere tijdzones. Bespreek dit vooraf met uw diabetesverpleegkundige. Eet om hygiënische redenen niets van straatkraampjes en vermijd koude buffetten en salades. Drink bij voorkeur uit blikjes of flesjes die u zelf heeft geopend. Op reis drinkt u misschien meer alcohol, maar vergeet niet om hierbij iets te eten. Anders vergroot u de kans op een hypo. Drink alcohol dus voornamelijk tijdens de maaltijd.
Bovendien gaat vakantie vaak samen met ander eten, meer eten en een ander eetritme. Zo wordt er vaak meer gebruikgemaakt van vetten (meer gebruik van olie), snelle koolhydraten (zoals witbrood), et cetera. Dit kan invloed hebben op uw bloedglucosewaarden. De pomp biedt hierbij veel vrijheid. De insulinepomp biedt u meer vrijheid bij een goede instelling van uw diabetes.
Informatie van de diabetesverpleegkundige
Benodigdheden
Welke materialen u nodig heeft, is afhankelijk van het type pomp. Dit wordt met u besproken. Tijdens het gebruik van de insulinepomp zal u merken welke materialen goed voor u werken en welke eventueel aangepast moeten worden.
Algemene benodigdheden
Let op de vervaldatum van al uw hulpmiddelen.
- Pomp of Pods (afhankelijk van het type pomp).
- Canules (naalden) en infusiesets of extra “Pods” (afhankelijk van het type pomp).
- Zo nodig: inbrenghulp voor inbrengen van de naald.
- Insuline voor in de pomp met reservoirs(afhankelijk van het type pomp)
- Insulinepen, insulinepenfills en pennaalden (eigen naaldlengte en 8 of 12 mm naaldjes)
- Zo nodig: GlucaGen Hypokit.
- Voldoende zelfcontrolemateriaal.
- Ketonenstrips om ketonen in urine te controleren of ketonenstrips voor de bloedglucose meter (indien u een meter heeft met die functie mogelijkheid).
- Batterijen behorende bij uw pomp en bloedglucosemeter.
- Druivensuiker
Aandachtspunten benodigdheden
Insulinepomp
- Draag de pomp dicht op het lichaam voor een constante temperatuur.
- Voorkom grote temperatuurverschillen.
Naald
- In principe is de hele buik geschikt om een naald (of Pod) in te brengen. Ook andere plaatsen kunnen gebruikt worden. Bespreek de locatie met uw diabetesverpleegkundige.
- Prik het naaldje in de buik, minimaal een handbreedte van de navel af. Ga erbij zitten, een beetje ingezakt.
- U hoeft de huid niet te desinfecteren.
- Voor het inbrengen van de naald moet u de handen wassen met zeep. Afhankelijk van welke naald u hebt gekozen, prikt u de naald loodrecht of onder een hoek van 45 graden.
- In principe kan het naaldje 2 tot maximaal 3 dagen blijven zitten.
- Bij het gebruik van teflon naaldjes deze in de koelkast bewaren. Dit vergemakkelijkt het inbrengen doordat het teflon wat stijver is geworden.
- Als er tijdens het aanprikken een bloedinkje ontstaat, moet u de naald verwijderen en opnieuw een nieuwe naald op een andere plaats inbrengen. Eventueel bloed in de katheter moet u eruit spoelen met insuline, voordat u de naald opnieuw inbrengt.
- Controleer minimaal 1 uur na het inbrengen van een nieuwe naald uw bloedglucosewaarde, zodat u zeker weet dat deze goed is ingebracht. Wissel de naald daarom niet vlak voor het slapen gaan.
Infusie-set (slangetje)
- Controleer regelmatig of er geen luchtbelletjes in het slangetje zitten, vooral als de bloedglucose te hoog is. Kleine belletjes tot een lengte van 0.5 cm. zijn acceptabel. Als ze groter zijn verwijder dan de naald of koppel deze los en spoel de lucht er met insuline uit. Ook teruggelopen bloed in het slangetje kan zo worden verwijderd. Breng een nieuwe naald op een nieuwe plaats in. Controleer de bloedglucosewaarde.
- Vervang het infusiesetje iedere 3 dagen; binnen in het systeem is een coating aangebracht welke na 3 dagen opgelost is. Zonder coating kan de insuline reageren met het systeem en ontstaat er een kans op verstopping door het vormen van kristallen.
Insteekplaats
- Als de insteekplaats pijn doet brengt u de naald (of “Pod”) op een nieuwe plaats in. Probeer zoveel mogelijk de plaatsten af te wisselen.
- Als de huid rond de naald rood, warm en gezwollen is kan dat door een plaatselijke infectie komen. Meestal is deze infectie mild van aard maar er kan in sommige gevallen ook een abces ontstaan.
U kunt de ontstoken plek koelen met ijsblokjes.Bij koorts of abcesvorming contact opnemen met de diabetespoli of met de HAP.In alle gevallen de naald verwijderen en een nieuwe naald inbrengen aan de andere kant van de buik.
- Jeuk wordt meestal veroorzaakt door een pleister. Verwissel deze voor een nieuwe en probeer evt. andere pleisters uit. Het jeuken kan ook veroorzaakt worden door het te lang op dezelfde plaats zitten van de naald.
- Gebruik geen geparfumeerde zeep of lotion op de huid van uw buik, maar pH neutrale producten
- Indien er problemen zijn met het inbrengen van de naald, is het mogelijk de insteekplaats te verdoven met Emla zalf.
- Indien er regelmatig huidproblemen/ infecties zijn en dit niet te verhelpen is met een betere hygiëne kan Bactroban zalf gebruikt worden. Ook is het aan te raden om pH neutrale zeepproducten te gebruiken zoals bijv. Dermolin of wondfolies aan te brengen voordat u de naald inbrengt, bespreek problemen met uw diabetesverpleegkundige.
Insulinepatronen
- Afhankelijk van het merk pomp gebruikt u voorgevulde patronen of zelf te vullen insulinereservoirs. Het vullen van een aantal reservoirs voor het gebruik later is af te raden. Bij sommige pompen is het mogelijk voorgevulde ampullen te bestellen bij de apotheek.
- Voorkom dat er lucht in de patroon/ reservoir komt door de patroon op kamertemperatuur te brengen voor u deze in de pomp gaat gebruiken. Dit kan door de insulinepatroon/ reservoir een uur voor het gebruik uit de koelkast te halen.
- Insuline verliest zijn werkzaamheid als het bevriest. Als dit gebeurt moet u de insuline weggooien. Temperaturen tot 40 graden Celsius zijn geen probleem. Echter als de patronen/ reservoirs gedurende 3 á 4 weken op deze temperatuur zijn bewaard begint de werkzaamheid af te nemen en kunnen de patronen beter worden weggegooid. Stel de insuline nooit bloot aan direct zonlicht, onafhankelijk van de temperatuur.
Pleister
- De pleister heeft 2 uur nodig om goed te hechten, dus bij voorkeur niet voor het douchen of zwemmen pleister verwisselen.
- Gebruik geen bodylotion voor het inbrengen van de naald, vanwege hechtingsproblemen van de pleister.
Hyperglykemie
Bij pomptherapie wordt alleen ultrakortwerkende insuline toegediend. Er is dus geen reservevoorraad zoals met langwerkende insuline. Hierdoor is het risico op ontregeling hoger en de kans op ketoacidose bij diabetes type 1 is groter. Bij hyperglykemie altijd eerst de oorzaak traceren.
Controle pomp:
- Motor/ batterijen
- Insuline ampul leeg, lucht, defect!
- Katheter: los, leeg, grote luchtbellen, niet ontlucht na loskoppelen?
- Naald: los, foutieve plaatsing, geïrriteerde insteekplaats?
- Slang: losgeraakt?
Overige mogelijke oorzaken:
- Aanpassing bolus/ basaal (vergeten bolus, te laag basaalstand?)
- Voeding (te veel koolhydraten?)
- Lichaamsbeweging (zie eerder: onderwerp sporten.)
- Hormonaal (menstruatiecyclus)
- Medicamenten
- Ziekte/ koorts
- Stress/emotie
Maatregelen hyperglykemie
Dit is afhankelijk van de oorzaak.
- Controleer de pomp, het slangetje, naald en andere zaken zoals hierboven beschreven.
- Geef een correctiebolus. Bereken een bolus met de boluswizard van uw pomp en dien die toe. Na 1 uur weer uw bloedglucose meten.
- Indien goed gedaald, dan blijven controleren totdat de bloedglucose normaal is. Indien geen daling: plaats een nieuwe naald aan de andere kant van de buik en corrigeer nogmaals met een correctiebolus, na 1 uur weer meten.
- Indien nog steeds een te hoge bloedglucosewaarde: ketonen meten in bloed of urine (uiteraard zal de kans op ketoacidose in geval van diabetes type 2 kleiner zijn)
- Indien ketonen negatief dan insuline spuiten met berekening van een bolus met de boluswizard/boluscalculator van uw pomp en dien die toe met lange naald (= 12 mm) in de bovenarm. Indien ketonen positief dan bellen met het ziekenhuis en vragen naar de dienstdoende internist of diabetesverpleegkundige. In overleg zo nodig basaalstand verhogen.
Omdat de pomp met de wizard of calculator een persoonlijk advies kan geven bij een hyperglykemie zal het gebruik hiervan altijd de voorkeur geven.
2-4-6 regel
De 2-4-6 regel is een algemeen bijspuitadvies voor wanneer het gebruik van de pomp niet mogelijk is.
Voor correctie van een hoge bloedglucose is dit een leidraad.
- Bloedglucose van 10-15 mmol/l: +2 eenheden bijspuiten.
- Bloedglucose van 15-20 mmol/l: +4 eenheden bijspuiten.
- Bloedglucose van meer dan 20 mmol/l: +6 eenheden bijspuiten.
- Dit zo nodig iedere 2 uur herhalen totdat glucose gedaald is naar 11-13 mmol/l.
Tips
- Als u het advies heeft gekregen om de basale snelheid tijdelijk te verhogen. Let er dan op om de basale snelheid terug te zetten naar oorspronkelijke stand wanneer de bloedglucose is genormaliseerd.
- Extra veel water drinken.
- Braken = bellen. Neem altijd contact op met het ziekenhuis: tijdens kantoortijden met de diabetespoli. Buitenom kantoortijden is er voor urgente situaties altijd een internist bereikbaar. Vermeld dat u een insulinepomp gebruikt en dat u braakt.
Hypoglykemie
Wanneer u last heeft van een hypoglykemie (hypo, bloedglucosewaarden < 4 mmol/l), traceer eerst altijd de oorzaak.
Pomp
- Pomp (defect?)
- Te hoge basaal snelheid.
- Te grote bolus.
Overige redenen:
- Voeding (minder koolhydraten/ vette koolhydraten).
- Bolus/basaal stand (te grote bolus, basaal te hoog).
- Alcohol
- Lichamelijke inspanning
- Emoties of spanningen?
- Wisselende insulineresorptie (spuitplaatsen, warm bad, zonnen)
- Tijd tussen bolus en maaltijd te lang
Maatregelen
- Pomp uitzetten of pompstand tijdelijk verlagen.
- Hypo opvangen met koolhydraten (15 gram snelwerkende koolhydraten: 4-5 dextro tabletten/cola of siroop.) Het is meestal niet nodig om ook nog extra te eten bij een hypo, dit veroorzaakt een te grote stijging van de bloedglucose naderhand.
- Na een half uur weer bloedglucose meten.
- Pomp weer op normale snelheid laten lopen of aanzetten bij glucose > 5 à 7 mmol/l, of een persoonlijk niveau wat u met de diabetesverpleegkundige of arts heeft afgesproken.
Maatregelen bij bewusteloosheid (hypoglykemisch coma)
- Pomp uitzetten of slangetje doorknippen of “Pod” verwijderen.
- 1 mg. GlucaGen in de spier, spuiten (eventueel door partner).
- Zo nodig glucose toediening door huisarts (intraveneus).
- 20 gr. koolhydraten nemen bij terugkeren bewustzijn
- Pomp aan als de glucose 7 mmol/l of hoger is.
- Bij het niet terug keren van het bewustzijn binnen 10 minuten: 112 bellen.
- Meld altijd bij uw arts of diabetesverpleegkundige dat u een ernstige hypo heeft gehad.
Ziekte
Wanneer u ziek bent, kan de bloedglucoseregulatie verstoord raken. Dit kan verschillende oorzaken hebben:
- Slechte eetlust
- Koorts
- Braken en of diarree
- Infectie
Of u wel of niet eet, in geval van ziekte moet u altijd insuline toedienen. Bij koorts vaak zelfs meer dan normaal. Bij braken en/of diarree verliest het lichaam koolhydraten en heeft u in de regel minder insuline nodig. Bij ziekte kan dus uw bloedglucose gaan schommelen en dreigt u ontregeld te raken.
Ziek met braken en diarree
- Braken = bellen naar het ziekenhuis.
- Controleer ieder 2 uur uw bloedglucose.
- Bloedsuiker < 3,5 mmol zet pomp stop en hervat deze wanneer bij een bloedglucosewaarde van 6mmol/l.
- Pas zo nodig tijdelijk basaal aan (bijv. 50% i.p.v. 100%).
- Bij type 1: meet de ketonen (conform afspraak met uw diabetesverpleegkundige). Als ketonen positief zijn maar uw bloedsuikers waren en zijn normaal of laag, dan komt dit door het vasten.
- Bolus de helft van wat u normaal zou spuiten wanneer u iets gaat eten/drinken.
- Probeer voldoende te drinken (1,5 – 2 liter).
Ziekte met hyperglykemie (> 10 mmol/l), zonder braken en /of diarree
- Dit wordt vaak veroorzaakt door koorts of infectie.
- Ook al eet u weinig, uw bloedsuikers kunnen zo hoog oplopen dat u meer insuline nodig heeft dan normaal.
- Controleer ieder 2 uur uw bloedglucose.
- Pas zo nodig tijdelijk basaal aan (bv. 150 % ipv. 100%).
- Bij type 1; meet de ketonen bij hyperglycemie, wees alert op keto-acidose.
Ziekte met hypoglycemie (< 4 mmol/l) zonder braken en/of diarree
Vaak heeft u minder eetlust als u ziek bent.
- Eet verdeeld over de dag kleine porties.
- Vervang voeding als aardappelen en brood voor vla, yoghurt, soep met rijst/vermicelli, vruchtensap.
- Zet zo nodig tijdelijk basaalstand op 50 % ipv. 100%.
In noodgevallen altijd eerst naaldje uit de buik halen of het slangetje doorknippen of de “Pod” verwijderen. Later kijken hoe de pomp moet worden gestopt. Dit is per type pomp verschillend.
Wanneer en hoe lang kan men de pomp afkoppelen (of uit zetten)
Direct na het geven van een bolus:
- Direct na een maaltijd waarbij een maaltijdbolus is afgegeven kan de pomp 2 tot 3 uur worden afgekoppeld. (Uw diabetesverpleegkundige bespreekt dit met u). Wanneer dit langer duurt, moet u de bloedglucose controleren. Bij waarden boven 7 mmol/l koppelt u de pomp even aan om daarmee een bolus te geven of spuit u kortwerkende insuline bij als u de pomp nog niet aansluit.
- Op het moment dat u de pomp weer aansluit altijd eerst de katheter ontluchten alvorens de katheter weer aan te koppelen, daarna de bloedglucose bepalen, gebruik zo nodig extra insuline.
3 uur of langer na het geven van een bolus:
- U kunt de pomp hooguit 1 uur afkoppelen als het langer dan 3 uur geleden is dat u een bolus gegeven heeft. Als het langer duurt moet u insuline bijgeven door een extra bolus of injectie met de insulinepen. (De eenheden betreffen de gemiste uren of nog te missen uren en eventueel een correctie) U kunt dit altijd met uw diabetesverpleegkundige bespreken. Bepaal voor het aan- of afkoppelen altijd eerst de bloedglucose en geef zonodig een extra bolus als de bloedglucosewaarde te hoog is.
- U kunt altijd teruggaan op een injectie schema. Overleg met uw diabetesverpleegkundige of internist welke dosering u daarbij moet gebruiken.
Sporten/ lichamelijke inspanning
Bij extra lichaamsbeweging heeft u minder insuline en extra koolhydraten nodig. De lichaamsbeweging zorgt ervoor dat u makkelijker de glucose opneemt. Bespreek uw specifieke situatie m.b.t bloedsuikers en sporten met uw diabetesverpleegkundige.
Het effect van sport kan wel 12-24 uur aanhouden.
- Controleer altijd voor het sporten de bloedglucose.
- Heeft u DM type 1 en is de bloedglucose boven de 16 mmol/l dan kan dit wijzen op insulinetekort. Door ketonen te meten in bloed of urine kunt u beter geïnformeerd worden over de noodzaak voor het corrigeren van de bloedglucose met extra insuline voordat u gaat sporten. Indien ketonen positief dan wijst dit op een insulinetekort, ga dan niet sporten want de bloedglucose kan nog verder oplopen. Bespreek dit onderwerp met uw diabetesverpleegkundige.
- Houdt met sporten ook rekening met de duur en intensiteit van de sport.
- Zet de pomp zo nodig uit of gebruik de tijdelijke basaalreductie stand.
- Controleer na afloop altijd de bloedglucose en houd er rekening mee dat de geleverde inspanning nog uren kan nawerken met als mogelijk gevolg een nachtelijk hypo. Door na het sporten tijdelijk de basaalstand te verlagen is het mogelijk hypo’s te voorkomen.
- Door vaak de bloedglucose te meten in deze situaties leert u hoe uw lichaam reageert op het sporten en welke maatregelen het beste voor u werken.
Richtlijn wat te doen, bij welke bloedglucose, bij welk type inspanning
| Duur en type inspanning | Glucose voor aanvang | Extra koolhydraten |
| 30 minuten of lichte inspanning | < 5,0 mmol/l | 10-15 gram |
| > 5,0 mmol/l | Geen | |
| 30-60 min matige inspanning | <5,0 mmol/l | 30-45 gram |
| Tussen 5,0 -10,0 mmol/l | 15 gram | |
| Tussen 10,0 -15,0 mmol/l | Geen | |
| 1 uur of langer matige inspanning | < 5,0 mmol/l | 45 gram/uur |
| Tussen 5,0 -10,0 mmol/l | 30-45 gram/ uur | |
| Tussen 10,0 – 16,0 mmol/l | 15 gram/ uur |
Reizen/vakantie
- Neem tijdig contact op met uw diabetesverpleegkundige: Zij bekijkt met waar u rekening mee moet houden: (tijdsverschil, reisduur, bestemming, pompspecificaties)
- Bij reizen naar het buitenland kunt u voor sommige pompen een reservepomp te leen krijgen van de fabrikant voor de duur van uw vakantie andere pompfabrikanten hebben de service binnen 24 uur een nieuwe pomp op uw vakantieadres te leveren. Reserveer deze zo mogelijk ruim van tevoren, bijvoorbeeld op het moment dat u uw vakantie boekt.
- Noteer het servicenummer van uw pompfabrikant en het telefoonnummer van uw diabetesverpleegkundige. Noteer ook een overzicht van de pomp instellingen. De basaalstanden en boluscalculator gegevens en neem deze mee.
- Informeer bij uw verzekeraar of uw reisverzekering ook geldt voor uw insulinepomp.
- Zorg voor een ruime voorraad van uw pomp benodigdheden zoals infusiesetjes, reservoirs, naaldjes en batterijen!
- Neem voor nood mee: een reserve insulinepen, met naaldjes, kortwerkende insuline en ketonen strips voor het geval van een ontregeling.
- Douaneverklaring
Vliegvakantie
- De insuline en de diabeteshulpmiddelen altijd in de handbagage meenemen en niet in de koffers.
- Leg bij de douane uw pomp in uw handbagage op de band. Wilt u dit niet, waarschuw dan eerst dat u een pomp draagt, wanneer u wordt gefouilleerd.
Skivakantie
- Draag de pomp dicht op het lichaam onder uw kleding zodat de insuline niet kan bevriezen.
- Voorkom grote temperatuurverschillen.
- Zorg dat uw glucosemeter op kamertemperatuur is voordat u de bloedglucose gaat meten, anders is de waarde niet betrouwbaar.
Strandvakantie
- Zorg dat er geen zand in de pomp kan.
- Bij thuiskomst pomp afspoelen en afdrogen.
- Bij zonnen de pomp niet aan direct zonlicht blootstellen.
- Door zon/warmte wordt insuline sneller opgenomen.
- Of pomp begin de dag afkoppelen; zie wanneer en hoe lang kan men de pomp afkoppelen.
- Houd de bloedsuikers goed in de gaten.
Overige informatie
Douche/bad
- Bij voorkeur pomp afkoppelen.
- Laat pomp lopen, zodat er geen lucht in de slang kan komen.
- Afhankelijk van het type pomp kunt u met de pomp douchen of zwemmen. De pomp na afloop goed afspoelen, i.v.m. bijtende stoffen, zoals chloor, badschuim e.d.
- De pomp wordt afgekoppeld voor het douchen, let bij het opnieuw aansluiten op luchtbellen. Eventueel het systeem met insuline doorspoelen voordat u het weer aansluit.
Sauna en zwemmen
- Pomp afkoppelen, zie hiervoor: Wanneer en hoe lang kan men de pomp afkoppelen.
- Dopje op de canule doen
- Niet langer dan 2-3 uur zonder pomp
- Voor het afkoppelen en aansluiten de bloedglucose meten
- Let op: warmte kan de bloedglucose doen dalen.
Vrijen
- Pomp afkoppelen, zie hiervoor: Wanneer en hoe lang kan men de pomp afkoppelen.
- Denk er aan om de pomp weer aan te sluiten.
Elektromagnetische velden
- Wanneer u in het ziekenhuis een MRI-scan moet ondergaan, moet u de pomp afkoppelen.
- Kom niet te dicht bij radarinstallaties of bepaalde ruimtes in elektriciteitscentrales.
- De controlepoortjes in winkels of op vliegvelden geven geen problemen.
Zomer- en wintertijd
- Pas de tijd van uw pomp aan.
- Vergeet niet de tijd van uw glucose meter aan te passen.
Draagmogelijkheden
- Er is een heel scala van draagmogelijkheden beschikbaar.
- Het is niet altijd zeker of uw verzekering extra etuis vergoedt. Informeer daarom bij uw leverancier of er jaarlijks een gratis etui geleverd wordt.
Verzekeringen
Neem contact op met uw verzekeraar over de noodzaak van een waarde verzekering voor de pomp. Ook de Diabetes Vereniging Nederland kan u hierover informeren. Diverse postorderbedrijven, die uw pomptoebehoren leveren, verstrekken een gratis verzekering.
Algemene afspraken
Bloedglucose meten
Uw bloedglucose kan op diverse manieren gemeten worden: via een vingerprik met een bloedglucosemeter, via Flash Glucose Monitoring (FreeStyle libre) of via een continue glucose monitoring (CGM).
- Dagelijks een vier keer meten en 1 keer per week 7 keer meten.
- Tijdens de instellingsweek dagelijks acht keer meten.
- Extra meten:
- Een uur na plaatsen van een nieuwe naald.
- Bij het vermoeden van een hypo- of hyperglykemie
- Bij bijzondere omstandigheden zoals ziekte, reizen, ander eetpatroon of hoeveelheid beweging, dan extra meten.
Poliklinische afspraak
- Over het algemeen hebt u iedere drie maanden een poliklinische afspraak met de diabetesverpleegkundige en één daarvan met uw internist.
- Zorg dat u uw insulinepomp voor de poliklinische afspraak hebt uitgelezen (upload).
- Bereid de afspraak voor door de upload te bekijken. Wat valt u op? Waar loopt u tegen aan? Welke vragen hebt u?
- Bespreek tijdens de poliklinische controle uw bevindingen met de diabetesverpleegkundige.
- Hebt u tussentijds vragen over uw diabetesregulatie en/of uw upload. Mail dit dan naar uw behandelend diabetesverpleegkundige onder vermelding van uw naam, geboortedatum en uw vraagstelling.
Contact
De diabetespoli is bereikbaar via het telefonische spreekuur op werkdagen van 9:00 uur – 10:00 uur via telefoonnummer 088-125 46 95. Wanneer uw vraag niet dringend is, kunt u de diabetespoli ook bereiken via diabetespoli@adrz.nl of via het emailadres van uw behandelend diabetesverpleegkundige. Graag onder vermelding van uw naam, geboortedatum en een duidelijke vraagstelling.
Wilt u een afspraak maken, annuleren of verzetten? Neem dan contact op via het contactformulier. Deze wordt vaak dezelfde werkdag nog in behandeling genomen. U kunt op werkdagen tussen 8.00 uur en 13.00 uur ook telefonisch contact opnemen met de Afspraakcentrale via 088 125 00 00, kies in het keuzemenu voor optie 1.
Contact met het diabetesteam
- Bereikbaarheid via het algemene nummer van het ziekenhuis: 088-125 00 00
- Het diabetesteam is 24 uur per dag en 7 dagen per week bereikbaar in geval van urgente situaties:
- De ketonen positief zijn
- Bij braken en aanhoudende misselijkheid.
- De glucosewaarden voortdurend hoog of laag zijn.
- Er een aanhoudende hypo-of hyperglykemie is.
- Na ernstig hypo met hulp van derden.
- U uitgeput raakt, uitgedroogd bent of hevige buikpijn heeft.
- U twijfelt hoe u een situatie aan moet pakken.
- Vragen die kunnen wachten tot de volgende werkdag, kunnen ook gesteld worden via het telefonische spreekuur van de diabetespoli. Bijv.:
- Wanneer u zwanger blijkt te zijn.
- Advies voor ingreep of onderzoek nodig heeft.
